- Aunque el proceso es similar en muchos animales, este artículo se ocupará exclusivamente de lafoliculogénesis humana .
En biología , la foliculogénesis es la maduración del folículo ovárico , un caparazón de células somáticasdensamente empaquetado que contiene un ovocitoinmaduro . La foliculogénesis describe la progresión de una serie de pequeños folículos primordiales en folículos preovulatorios grandes que ocurre en parte durante el ciclo menstrual .
Al contrario de la espermatogénesis masculina , que puede durar indefinidamente, la foliculogénesis termina cuando los folículos restantes en los ovarios son incapaces de responder a las señales hormonales que previamente reclutaron algunos folículos para madurar. Este agotamiento en el suministro de folículos señala el comienzo de la menopausia .
Descripción general [ editar ]
El papel principal del folículo es el soporte de los ovocitos . Desde el nacimiento, los ovarios de la hembra humana contienen una cantidad de folículos inmaduros y primordiales . Estos folículos contienen cada uno un ovocito primario igualmente inmaduro . En la pubertad, las nidadas de folículos comienzan con la foliculogénesis, ingresando en un patrón de crecimiento que termina en la muerte (apoptosis) o en la ovulación (el proceso donde el ovocito abandona el folículo).
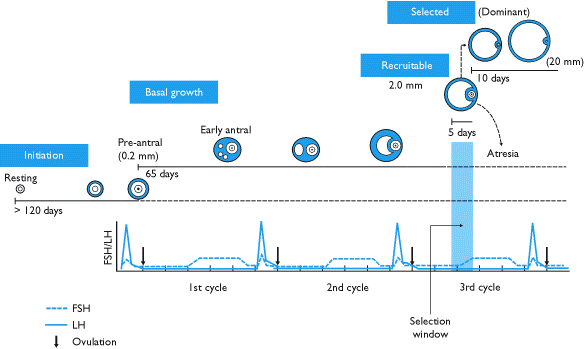
Durante el desarrollo folicular, los folículos primordiales experimentan una serie de cambios críticos en el carácter, tanto histológica como hormonalmente. Primero cambian a folículos primarios y luego a folículos secundarios. Los folículos luego pasan a los folículos terciarios o antrales . En esta etapa del desarrollo, se vuelven dependientes de las hormonas, particularmente la FSH, lo que causa un aumento sustancial en su tasa de crecimiento. El folículo terciario o pre-ovulatorio tardío se rompe y descarga el ovocito (que se ha convertido en un ovocito secundario ), terminando la foliculogénesis.
Fases del desarrollo [ editar ]
La foliculogénesis es continua, lo que significa que en cualquier momento el ovario contiene folículos en muchas etapas de desarrollo. La mayoría de los folículos mueren y nunca completan el desarrollo. Algunos se desarrollan completamente para producir un ovocito secundario que se libera por la ruptura del folículo en un proceso llamado ovulación .
El folículo en crecimiento pasa por las siguientes etapas distintas que se definen por ciertas características estructurales:
En una perspectiva más amplia, toda la foliculogénesis, desde el folículo primordial al preovulatorio, pertenece a la etapa de ootidogénesis de la ovogénesis .
| Escenario | Descripción | tamaño |
| Primordial | Dormido , pequeño, solo una capa decélulas planas degranulosa | Los folículos primordiales tienen aproximadamente 0.03-0.05 mm de diámetro. |
| Primario | Células mitóticas,células de la granulosa cuboidal. | Casi 0.1 mm de diámetro |
| Secundario | Presencia de células teca , múltiples capas de células granulosas | El folículo tiene ahora un diámetro de 0.2 mm. |
| Terciario temprano | El folículo terciario temprano se divide arbitrariamente en cinco clases.Los folículos de clase 1 tienen un diámetro de 0.2 mm, la clase 2 de aproximadamente 0.4 mm, la clase 3 de aproximadamente 0.9 mm, la clase 4 de aproximadamente 2 mm y la clase 5 de aproximadamente 5 mm. | |
| Terciario tardío | Completamente formado antro , no más lejos citodiferenciación, no novela progreso | Los folículos de clase 6 tienen aproximadamente 10 mm de diámetro, la clase 7 de aproximadamente 16 mm y la clase 8 de aproximadamente 20 mm. Es común que los folículos no dominantes crezcan más allá de la clase 5, pero rara vez hay más de un folículo de clase 8. |
| Preovulatorio | Crecimiento de la concentración de estrógenos, todos los demás folículosatrésicos o muertos. |
Además, los folículos que han formado un antro se llaman folículos antrales o folículos de Graaf. Las definiciones difieren en dónde ocurre este cambio en la estadificación dada anteriormente, y algunos afirman que ocurre al ingresar a la etapa secundaria , [1] y otros afirman que ocurre al ingresar a la etapa terciaria . [2]
Hasta la fase preovulatoria, el folículo contiene un ovocito primario que está detenido en la profase de la meiosis I. Durante la etapa preovulatoria tardía, el ovocito continúa la meiosis y se convierte en un ovocito secundario, detenido en la metafase II .
Primordial [ editar ]
A las 18–22 semanas posteriores a la concepción, la corteza del ovariofemenino ( ovariofemenino fetal) contiene su número máximo de folículos (aproximadamente 4 a 5 millones en el caso promedio, pero las poblaciones pico individuales varían de 6 a 7 millones). [3] Estos folículos primordiales contienen ovocitos inmaduros rodeados de células granulosas planas y escamosas (células de soporte) que están segregadas del ambiente de los ovocitos por la lámina basal. Son inactivos, mostrando poca o ninguna actividad biológica . Debido a que los folículos primordiales pueden estar inactivos hasta por 50 años en el ser humano, la duración del ciclo ovárico no incluye este tiempo.
El suministro de folículos disminuye ligeramente antes del nacimiento, y a 180,000 en la pubertad para el caso promedio (las poblaciones en la pubertad oscilan entre 25,000 y 1.5 millones). [3] En virtud de la naturaleza "ineficiente" de la foliculogénesis (discutido más adelante), solo 400 de estos folículos llegarán a la etapa preovulatoria. En la menopausia , solo quedan 1,000 folículos. Parece probable que la menopausia temprana ocurra en mujeres con poblaciones bajas al nacer, y la menopausia tardía en mujeres con poblaciones altas al nacer, pero todavía no hay evidencia clínica de esto. [3]
El proceso por el cual las células primordiales 'despiertan' se conoce como reclutamiento inicial. La investigación ha demostrado que el reclutamiento inicial está mediado por el contrapeso de varias hormonas estimuladoras e inhibidoras y factores de crecimiento producidos localmente. [4]
Primaria [ editar ]
Durante la activación del folículo ovárico , las células de la granulosa de los folículos primordiales cambian de una estructura plana a una estructura cuboidal, marcando el comienzo del folículo primario . El genoma del ovocito se activa y los genes se transcriben . Se forman vías de señalización paracrinas rudimentarias que son vitales para la comunicación entre el folículo y el ovocito. Tanto el ovocito como el folículo crecen dramáticamente, aumentando a casi 0.1 mm de diámetro.
Los folículos primarios desarrollan receptores para la hormona foliculoestimulante (FSH) en este momento, pero son independientes de la gonadotropina hasta la etapa antral. La investigación ha demostrado, sin embargo, que la presencia de FSH acelera el crecimiento del folículo in vitro .
Una cápsula de polímero de glicoproteína llamada zona pelúcida se forma alrededor del ovocito, separándolo de las células de la granulosa circundante. La zona pelúcida, que permanece con el ovocito después de la ovulación, contiene enzimas que catalizan con esperma para permitir la penetración.
Secundario [ editar ]
Las células de teca tipo estroma son reclutadas por señales secretadas por ovocitos. Rodean la capa más externa del folículo, la lámina basal , y se someten a citodiferenciación para convertirse en la teca externa y la teca interna . Una intrincada red de vasos capilares se forma entre estas dos capas tecales y comienza a circular la sangre hacia y desde el folículo.
El folículo secundario de término tardío está marcado histológica y estructuralmente por un ovocito completamente desarrollado rodeado por una zona pelúcida, aproximadamente nueve capas de células de la granulosa, una lámina basal, una teca interna, una red capilar y una teca externa. El desarrollo del antro también comienza a tener lugar en la etapa secundaria del folículo.
Formación de antro [ editar ]
La formación de una cavidad llena de líquido adyacente al ovocito llamada antro designa al folículo como un folículo antral , en contraste con el llamado folículo preantral que todavía carece de antro. Un folículo antral también se llama folículo de Graaf .
Las definiciones difieren en cuanto a la etapa en que ocurre este cambio, con algunos folículos de designación en la etapa secundaria como antrales , [1] y otros designándolos como preantrales . [2]
Terciario temprano [ editar ]
En el folículo terciario , se ha formado la estructura básica del folículo maduro y no se pueden detectar células nuevas. Las células de la granulosa y la teca continúan experimentando mitotis concomitante con un aumento en el volumen del antro. Los folículos terciarios pueden alcanzar un tamaño tremendo que solo se ve obstaculizado por la disponibilidad de FSH, de la que ahora depende.
Bajo la acción de un gradiente morfogénico secretado por ovocitos, las células de la granulosa del folículo terciario se diferencian en cuatro subtipos distintos: corona radiata , que rodea la zona pelúcida; membrana , interior a la lámina basal; periantral , adyacente al antro y el cúmulo ooforoso , que conecta las células de la membrana y la corona radiata granulosa juntas. Cada tipo de célula se comporta de manera diferente en respuesta a la FSH.
Las células teca internas expresan receptores para la hormona luteinizante ( LH ). La LH induce la producción de andrógenos por las células de la teca, especialmente la androstendiona , que las células de la granulosa aromatizan para producir estrógenos , principalmente estradiol . En consecuencia, los niveles de estrógeno comienzan a aumentar.
Terciario tardío y preovulatorio (la fase folicular del ciclo menstrual) [ editar ]
En este punto, la mayoría del grupo de folículos que comenzaron a crecer han muerto. Este proceso de muerte del folículo se conoce como atresia , y se caracteriza por una apoptosis radical de todas las células constituyentes y los ovocitos. Aunque no se sabe qué causa la atresia, se ha demostrado que la presencia de altas concentraciones de FSH lo previene.
Un aumento en la FSH hipofisaria causada por la desintegración del cuerpo lúteo al final de un ciclo menstrual precipita el reclutamiento de cinco a siete folículos de clase 5 para participar en el próximo ciclo. Estos folículos entran al final del ciclo menstrual anterior y pasan a la fase folicular del siguiente. Los folículos seleccionados, llamados folículos antrales, compiten entre sí por la FSH que induce el crecimiento.
Se debate el patrón de esta aparición de una cohorte de cinco a siete folículos antrales. Hay teorías de reclutamiento continuo de folículos antrales, teorías de un solo episodio de reclutamiento al final de la fase lútea, y más recientemente ha habido evidencia de un modelo de reclutamiento marcado por 2-3 ondas de reclutamiento y desarrollo de folículos durante el ciclo menstrual. (solo uno de los cuales es en realidad una onda ovulatoria). [5]
En respuesta al aumento de la FSH, los folículos antrales comienzan a secretar estrógenos e inhibinas , que tienen un efecto de retroalimentación negativa sobre la FSH. [6] Los folículos que tienen menos receptores de FSHno podrán desarrollarse más; mostrarán retraso de su tasa de crecimiento y se volverán atrevidos. Eventualmente, solo un folículo será viable. Este folículo restante, llamado folículo dominante , crecerá rápida y dramáticamente, hasta 20 mm de diámetro, para convertirse en el folículo preovulatorio .
Nota: Muchas fuentes tergiversan el ritmo del crecimiento del folículo, algunas incluso sugieren que solo toma catorce días para que un folículo primordial se vuelva preovulatorio. En realidad, la fase folicular del ciclo menstrual significa el tiempo entre la selección de un folículo terciario y su posterior crecimiento en un folículo preovulatorio. El tiempo real para el desarrollo de un folículo varía.
El crecimiento del folículo dominante durante la fase folicular es de aproximadamente 1.5 mm por día (± 0.1 mm), tanto en ciclos naturales como para el desarrollo de cualquier folículo dominante mientras se toma la píldora anticonceptiva oral combinada . [7] La realización de hiperestimulación ovárica controlada conduce a un mayor reclutamiento de folículos, creciendo a aproximadamente 1,6 mm por día. [7]
La ovulación y el cuerpo lúteo [ editar ]
Al final de la fase folicular (o proliferativa) del decimotercer día del ciclo menstrual, la capa de cúmulo oóforo del folículo preovulatorio desarrollará una abertura o estigma y excretará el ovocito con un complemento de células cúmulos en un proceso llamado la ovulación . En ciclos naturales, la ovulación puede ocurrir en folículos de al menos 14 mm. [8]
El ovocito es técnicamente todavía un ovocito secundario, suspendido en la metafase II de la meiosis. Se convertirá en una oótida, y luego rápidamente en un óvulo (al completar la meiosis II) solo después de la fertilización. El ovocito ahora viajará por una de las trompas de Falopio para finalmente ser descargado a través de la menstruación en caso de que no esté fertilizado o si no se implanta con éxito en el útero (si fue fertilizadopreviamente ).
El folículo roto sufrirá una transformación dramática en el cuerpo lúteo , un grupo de células esteroideogénicas que mantiene el endometrio del útero mediante la secreción de grandes cantidades de progesterona y pequeñas cantidades de estrógeno .
Estos dos pasos, aunque no forman parte de la foliculogénesis, se incluyen para completar. Se discuten en su totalidad por sus respectivos artículos, y el artículo sobre el ciclo menstrual los pone en perspectiva . Se recomienda que se revisen estos tres temas.
Función hormonal [ editar ]
Como con la mayoría de las cosas relacionadas con el sistema reproductivo, la foliculogénesis está controlada por el sistema endocrino . Cinco hormonas participan en un intrincado proceso de retroalimentación positiva y negativa para regular la foliculogénesis. Son:
- hormona liberadora de gonadotropina (GnRH) secretada por el hipotálamo
- dos gonadotropinas :
- hormona foliculoestimulante (FSH)
- hormona luteinizante (LH)
- estrógeno
- progesterona
La GnRH estimula la liberación de FSH y LH desde la glándula pituitaria anterior que luego tendrá un efecto estimulante sobre el crecimiento del folículo (no inmediatamente, sin embargo, porque solo los folículos antrales dependen de la FSH y la LH). Cuando las células teca se forman en el folículo terciario, la cantidad de estrógeno aumenta bruscamente (las células de la granulosa aromatizan el andrógeno derivado de la teca en estrógeno).
A baja concentración, el estrógeno inhibe las gonadotropinas, pero la alta concentración de estrógeno los estimula. Además, a medida que se secreta más estrógeno, las células de teca producen más receptores de LH, lo que incita a las células de teca a crear más andrógenos que se convertirán en estrógeno aguas abajo. Este ciclo de retroalimentación positiva hace que la LH se dispare bruscamente, y es este pico el que causa la ovulación.
Después de la ovulación, la LH estimula la formación del cuerpo lúteo. Desde entonces, el estrógeno se ha reducido a niveles negativos de estimulación después de la ovulación y, por lo tanto, sirve para mantener la concentración de FSH y LH. La inhibina, que también es secretada por el cuerpo lúteo, contribuye a la inhibición de la FSH.
El sistema endocrino coincide con el ciclo menstrual y pasa por trece ciclos (y, por lo tanto, trece picos de LH) durante el curso de la foliculogénesis normal. Sin embargo, la señalización enzimática coordinada y la expresión específica del tiempo de los receptores hormonales aseguran que el crecimiento del folículo no se desregule durante estos picos prematuros.
Número de folículos [ editar ]
Recientemente, dos publicaciones han cuestionado la idea de que se establezca un número finito de folículos alrededor del momento del nacimiento. [10] [11] Se informó la renovación de los folículos ováricos de las células madre de la línea germinal (procedentes de la médula ósea y la sangre periférica) en el ovario postnatal de ratón. Los estudios que intentan replicar estos resultados están en marcha, pero un estudio de poblaciones en 325 ovarios humanos no encontró evidencia que respalde la reposición folicular. [3]
En 2010, los investigadores de la Universidad de Edimburgo determinaron que cuando las mujeres tienen 30 años, solo quedan el 10% de sus folículos no crecientes (NGF). [9] Al nacer, las mujeres tienen todos sus folículos para la foliculogénesis, y disminuyen constantemente hasta la menopausia .
Agotamiento de la reserva ovárica [ editar ]
A medida que las mujeres (y los ratones) envejecen, las rupturas de doble cadena se acumulan en su reserva folicular primordial. Estos folículos contienen ovocitos primarios que se detienen en la profase de la primera división celular de la meiosis. Las roturas de doble cadena se reparan con precisión durante la meiosis buscando y construyendo a partir de la cadena coincidente (denominada "reparación recombinacional homóloga"). Titus y col. [12] (2013) descubrió que, a medida que los humanos (y los ratones) envejecen, la expresión de cuatro genes clave de reparación del ADN necesarios para la reparación recombinacional homóloga disminuye en los ovocitos. Ellos plantearon la hipótesis de que la reparación de roturas de doble cadena de ADN es vital para el mantenimiento de la reserva de ovocitos, y que una disminución en la eficiencia de la reparación con la edad juega un papel clave en el agotamiento de la reserva ovárica (envejecimiento ovárico).



No hay comentarios:
Publicar un comentario