GUÍA DE ACTUACION CLINICA EN EL ATAQUE ISQUEMICO TRANSITORIO
Javier Tejadaa, José Maestreb, José Larracoecheac , Jaime Gállegod por el comité ad hoc del Grupo de Estudio de Enfermedades Cerebrovasculares de la SEN*. a Hospital de León. León. b Hospital Virgen de las Nieves. Granada. c Hospital de Cruces. Baracaldo.d Hospital de Navarra. Pamplona |
la figura aparece al final del documento
RESUMEN
Objetivo: Elaborar una guía de recomendaciones útiles para ser empleadas en la práctica clínica diaria de asistencia a los pacientes con Ataque Isquémico Transitorio (AIT). Material-Métodos: Revisión sistemática de publicaciones (base de datos MEDLINE) relacionadas con los aspectos clínicos, la terapeútica y los procedimientos diagnósticos del AIT. Se emplearon principalmente los siguientes tipos de estudios: meta-análisis, ensayos controlados y randomizados, estudios de cohortes, revisiones, guías previamente publicadas y artículos de especial relevancia clínica. Resultados: El diagnóstico de AIT debe realizarse con urgencia, siendo recomendable la intervención del neurólogo. Esta evaluación rápida puede justificar la hospitalización en pacientes de alto riesgo o que requieran terapeúticas de instauración inmediata. Los AIT pueden tener diferentes causas. En pacientes de mayor edad o con factores aterogénicos el mecanismo aterotrombótico es el habitual. Los AIT son más frecuentes en pacientes con ateromatosis carotídea. Las exploraciones complementarias irán orientadas a reconocer el mecanismo etiopatogénico y a la valoración del riesgo de recurrencia, de ictus o de otros eventos vasculares. El tratamiento se dirigirá a reducir el riesgo de nuevos eventos vasculares mediante el control de los factores de riesgo, el uso de fármacos aterotrombóticos, la endarterectomía y la angioplastia carotídeas. Conclusiones: El AIT es un importante predictor de infarto cerebral y cardiopatía isquémica. Una rápido diagnóstico etiológico (ateromatosis de grandes arterias, enfermedad de arteria perforante, cardioembolismo y miscelánea) y la identificación de pacientes de alto riesgo vascular son aspectos básicos en la toma de decisiones terapeúticas eficaces. Palabras clave: Ataque isquémico transitorio – Sintomatología – Exploraciones - Guía clínica – Recomendaciones. El Ataque Isquémico Transitorio (AIT) es una entidad frecuente en la enfermedad cerebrovascular cuyo interés clínico fundamental está en constituir un síntoma de alarma y un predictor de infarto cerebral. El término AIT fue consensuado en 1965 para hacer una distinción en el perfil temporal de la sintomatología isquémica cerebral. La duración de 24 horas fue arbitrariamente elegida y, hoy día se mantiene, a pesar de que la mayoría de los AIT tienen una duración inferior a los 60 minutos (1). Clasificación de los Ataques Isquémicos Transitorios La clasificación más utilizada de los AIT (2) los diferencia en función del territorio vascular implicado: Sistema carotídeo, Sistema vértebro-basilar, Ambos, Localización indeterminada y Posible AIT. La opción Localización indeterminada se aplica cuando la sintomatología puede relacionarse con un déficit en la circulación cerebral anterior o en la posterior (síntomas tales como hemianopsia, disartria, debilidad unilateral o un déficit sensitivo de extremidades que aparece aislado) (2-4). La entidad posible AIT es aplicable en aquellos pacientes con una sintomatología no definitoria en los que otras opciones diagnósticas tampoco son firmes. En estas situaciones es útil no rechazar inicialmente la posibilidad de una isquemia cerebral transitoria y buscar más evidencias mediante una nueva anamnesis de paciente o testigos (2). Se ha planteado que podría ser útil diferenciar los AIT relacionados con la enfermedad del pequeño vaso (5-7). Los autores que han propuesto identificar los AIT lacunares han considerado que la sintomatología de muchos episodios vasculares (síntomas motores o sensitivos aislados afectando a, al menos dos de los tres segmentos corporales, cara, brazo y pierna) es altamente indicativa de isquemia en areas subcorticales (relacionada con enfermedad de las arterias perforantes). Esta propuesta amplia la actual clasificación de los AIT (carotídeos, vértebro-basilares, localización incierta) y, es probable que tenga su mayor utilidad en aquellas isquemias transitorias en las que no se identifican mecanismos potencialmente patógenos (5-7). Algunos autores, asumiendo la variabilidad clínica de los síntomas neurológicos deficitarios, han considerado un subgrupo de AIT de sintomatología atípica: trastornos visuales en uno o ambos ojos en forma de destellos o flashes, distorsión del campo visual o visión en tunel; sensación de cansancio o pesadez en una o más extremidades; síntomas sensitivos aislados; síntomas aislados del tronco del encéfalo (diplopia, disfagia, disartria, inestabilidad), desorientación o amnesia (8,9). Así, según las manifestaciones clínicas, se distinguen estos subtipos de AIT: retiniano, hemisférico cortical, subcortical o lacunar y atípico. Y, finalmente, los AIT, en similutud con el infarto cerebral pueden clasificarse según su etiopatogenia en: aterotrombóticos, cardioembólicos, lacunares, de causa inhabitual y de causa indeterminada.
Clínica de los Ataques Isquémicos Transitorios
Su perfil temporal, dentro del rango arbitrario de las 24 horas, es variable. El 50% se resuelven en 30 minutos y el 90% no exceden en duración las 4 horas (10,11). Los episodios de amaurosis fugaz suelen ser breves, habitualmente no exceden los 5 minutos (2, 3,10). Los AIT relacionados con la circulación anterior tienen una duración superior a los originados en el territorio vértebro-basilar (12). En los AIT de mayor duración existe mayor probabilidad de detectar una lesión en las exploraciones de imagen (2). Se ha observado que los AIT de duración superior a 1 hora tienen una mayor relación con fuentes embolígenas cardiacas o arteriales (13). La instauración de la sintomatología es aguda; en los AIT el déficit máximo aparece en menos de 5 minutos y habitualmente en menos de dos (2). La frecuencia y el periodo de tiempo en el que ocurren los AIT son dos rasgos clínicos de interés, aunque no han sido objeto de una investigación formal. Los eventos estereotipados y que aparecen en periodos cortos de tiempo (días) suelen preceder a isquemias de tipo lacunar, a diferencia de las isquemias por aterosclerosis de grandes vasos que se suceden en periodos más largos (meses) y tienen cierta variabilidad clínica (5,14-16). Los eventos múltiples que afectan a diferentes territorios pueden tener un origen cardioembólico (15). En un estudio (17) se observó que los pacientes con una historia de más de 4 AIT presentados en las dos semanas previas a la consulta podrían ser un grupo de mayor riesgo de recidiva. En la circulación anterior la asociación de isquemia retiniana y hemisférica indica mayor probabilidad de estenosis carotídea (18). En pacientes con amaurosis fugaz, la sintomatología de pérdida visual altitudinal o lateralizada se correlaciona más con enfermedad cardiaca o carotídea que otros tipos de déficits (19).
Existen otras manifestaciones clínicas de isquemia cerebral transitoria infrecuentes y de peculiaridad semiológica: pérdida bilateral de visión durante la exposición a la luz brillante (20), ceguera bilateral aislada (21), sacudidas involuntarias de una extremidad (22), síndrome de aviso capsular (5, 6, 23), recuperación espectacular de un déficit hemisférico (24, 25), anosognosia transitoria (26), prosopagnosia(27), déficit de percepción del tono (28), inversión visual (29), llantos episódicos (30, 31), paraparesia transitoria (32), espasmos tónicos (33) y AIT espinal (34). Diagnóstico diferencial Los estudios dirigidos a evaluar la capacidad de diagnóstico clínico en el AIT han observado que puede existir una significativa variabilidad inter-observador (35, 36). Habitualmente el paciente es historiado asintomático, por lo que debe realizarse una anamnesis dirigida a recoger datos clave: duración del evento, relación de los síntomas con un territorio vascular, existencia de episodios previos, relato de testigos, presencia de factores de riesgo vascular o documentación de síntomas positivos más propios de otras entidades que deben diferenciarse del AIT (migraña, equivalentes migrañosos, crisis comiciales). También debe considerarse que existen procesos intracraneales y trastornos generales que pueden manifestarse con episodios clínicamente compatibles con un AIT (1): tumores (especialmente meningiomas), pequeñas hemorragias parenquimatosas profundas, hematomas epidurales y subdurales o alteraciones metabólicas como las hipo e hiperglucemias o la hiperventilación (2, 14, 37). El diagnóstico diferencial se amplia a otras entidades y procesos que, en ocasiones, plantean dificultades: síncope, crisis comiciales inhibitorias, enfermedades del aparato vestibular, sintomatología paroxística de la esclerosis múltiple, narcolepsia o enfermedades neuromusculares como las parálisis periódicas (2, 14, 38) . No se considera sintomatología que permite definir a un AIT a la pérdida aislada de conciencia sin otros síntomas vértebro-basilares, actividades tónicas o clónicas, síntomas sensitivos con extensión “en mancha”, confusión, escotoma centelleante, incontinencia y amnesia aislada (2). La clínica de diplopia, disartria, disfagia o vértigo, aunque es propia del AIT vértebro-basilar, no se considera como tal cuando aparece de forma aislada (2). El diagnóstico diferencial de la amaurosis fugaz incluye a procesos patológicos de la órbita (14). Historia natural. Pronóstico El AIT es un marcador de enfermedad aterotrombótica (39). Los pacientes afectados por un AIT constituyen un grupo con un riesgo incrementado de ictus y otros eventos vasculares graves (40). La tasa de mortalidad en los 5 primeros años, para los pacientes que han presentado un AIT, se sitúa entre el 7.2% y el 8.9%; siendo la cardiopatía isquémica y los infartos cerebrales la causa del 80% de las muertes (3, 41-45). Según datos obtenidos en los registros de ictus el AIT precede al infarto aterotrombótico en un 25-30% de los casos, pero sólo ocurre antes del 11 al 39% de los ictus cardioembólicos, y del 11 al 14% de los infartos lacunares (3, 46-48). Tras un AIT, el periodo de mayor riesgo es durante el primer año, oscilando entre el 11,66 y el 13 %, pero es especialmente durante el primer mes cuando este riesgo es más evidente, variando desde el 4,4 al 8%. A partir del primer año y durante los cuatro años siguientes el riesgo es de un 5% anual (41, 43). Un estudio reciente observó un riesgo de ictus del 10,5% a los 90 días destacando que la mitad de las isquemias cerebrales aparecían en los 2 días siguientes al AIT (49). La experiencia clínica indica que el pronóstico individual es ampliamente variable; por lo cual podría ser útil tener datos acerca del riesgo que tiene un paciente que ha presentado un AIT con el objetivo de tomar decisiones clínicas (evaluación urgente, terapéutica, costes por proceso) cuando se detecten factores que impliquen mayor probabilidad de recidiva. La información que se tiene sobre la historia natural de pacientes con AIT en la fase aguda es escasa lo cual ha condicionado la variabilidad de actitudes que existen en la práctica clínica (50). Los estudios diseñados con el objetivo de determinar la estratificación del riesgo obtienen resultados de aplicabilidad limitada al no contar con validaciones prospectivas (41, 42, 49, 51-53). La investigación clínica ha evaluado las variables relacionadas con la sintomatología y con la etiopatogenia relacionadas con un mayor riesgo vascular a corto plazo. Entre los síntomas asociados a un mayor riesgo se han encontrado: duración del AIT superior a 10 minutos (49), historia de múltiples episodios en las últimas dos semanas (17), presencia de déficits motores o de alteración del lenguaje durante el episodio (49), AIT hemisférico frente a retiniano (54), patrones “in crescendo” (55) o síndromes clínicos vasculares bien identificados (42, 52); y entre los factores: edad superior a 60 años, diabetes, arteriopatía periférica, hipertrofia de ventrículo izquierdo, enfermedad cardiaca (coronariopatía o insuficiencia cardiaca), estenosis carotídea crítica sintomática, cardiopatías embolígenas mayores (baja fracción de eyección, infarto de miocardio reciente, fibrilación auricular, trombos intracavitarios o endocarditis), presencia de infartos silentes o leucoaraiosis (44, 51, 52, 56-60). Existen factores etiológicos, cuya presencia o sospecha clínica, es indicativa de mayor riesgo: disecciones arteriales, estados de hipercoagulabilidad, vasculopatías inflamatorias, uso de drogas vasoactivas y trombosis venosa cerebral (15). Como datos de mejor pronóstico se conocen: los AIT con sintomatología sugerente de enfermedad de pequeño vaso (61), los AIT retinianos (43, 52), los que aparecen en pacientes jóvenes (42) y aquellos en los que el estudio diagnóstico es negativo (62). La circunstancia de objetivarse un área hipodensa apropiada en la TC cerebral no comporta peor pronóstico (63). El riesgo está directamente relacionado con la necesidad de hospitalización urgente. Aún no existe la suficiente información para diferenciar con seguridad los pacientes con alto o bajo riesgo. Actualmente, en los hospitales españoles, la evaluación correcta del AIT queda garantizada con el paciente hospitalizado (realización de estudios diagnósticos básicos en 24-48 horas), por lo que es la vía recomendable frente al estudio ambulatorio (64, 65). Los AIT son, mayoritariamente, atendidos por los primeros niveles de asistencia médica de los sistemas de salud (Atención Primaria y Servicios de Urgencia) (15, 49, 66, 67). La intervención del neurólogo en la valoración es importante tanto en su fase inicial de diagnóstico diferencial con otros procesos como en la toma de decisiones terapéuticas (15, 66, 68). Esta proporciona calidad en la asistencia de los pacientes que consultan por AIT, ya que muchas de las consideraciones que deben hacerse en los diferentes pasos que se hacen en la evaluación del AIT exigen conocimientos y experiencia clínica en patología cerebrovascular. Etiopatogenia Los AIT comparten los factores de riesgo propios de la enfermedad cerebrovascular (edad, hipertensión, tabaco, hipercolesterolemia, enfermedad cardiaca, hematocrito o fibrinógeno elevado). Las lesiones ateromatosas carotídeas son la causa más frecuente de AIT. La estenosis carotídea superior al 50% es el factor de riesgo más relevante para AIT incluso para edades inferiores a 45 años(69, 70). El embolismo de material fibrinoplaquetario originado en la lesión ateromatosa carotídea es el mecanismo patógeno más frecuente de los AIT en la circulación anterior. Los émbolos también pueden originarse en la aorta torácica o en las arterias intracraneales (71-73). Las placas ulceradas incrementan el riesgo de nuevos AIT (74, 75). El embolismo de procedencia cardiaca, aunque es más frecuente que origine un infarto cerebral, es otro mecanismo patogénico de AIT bien reconocido (76, 77). También pueden producirse AIT relacionados con factores hemodinámicos en pacientes con estenosis u oclusiones carotídeas (78-80). En la circulación posterior se pueden producir fenómenos hemodinámicos de robo que originan isquemias transitorias en pacientes con estenosis u oclusión de la arteria subclavia o del tronco braquiocefálico (81). También es posible la aparición de AIT en vasculopatías no ateroscleróticas (disección, displasias, vasculitis), sobre todo en caso de pacientes jóvenes (82). En estos casos es importante el diagnóstico y tratamiento en las fases más precoces. Los trastornos hematológicos son otra causa a tener en cuenta en la producción de AIT (83). Evaluación paraclínica del ataque isquémico transitorio
El diagnóstico clínico y topográfico (carotídeo, vertebro-basilar o retiniano) del AIT se basa fundamentalmente en la anamnesis, ya que en muchos casos, cuando el paciente es valorado los síntomas ya han cedido. La exploración puede proporcionar datos focales por ictus previos, e indicios de cardiopatía o de enfermedad vascular en otros territorios. Los estudios complementarios buscan esencialmente la exclusión de “simuladores” del AIT, el diagnóstico del mecanismo etiopatogénico o de la etiología, y la evaluación del riesgo de recurrencia, de ictus o de otros eventos vasculares (3, 82, 84-87).
Los estudios necesarios para la evaluación de todo AIT son la determinación inmediata de la glucemia capilar, hemograma y bioquímica elemental de sangre, radiografía simple de tórax, y TAC craneal (solamente en el AIT retiniano puede ser cuestionable la necesidad de esta última). Las técnicas convencionales de RM, además de menos disponibles, son menos sensibles para la detección de hemorragia; por otra parte, sus ventajas para el estudio del territorio vertebro-basilar, o para la detección de infartos “silentes” o subyacentes al propio AIT, tienen una utilidad práctica aún dudosa (60, 87-92); la RM de difusión parece una técnica prometedora para la visualización precoz de lesiones isquémicas (93). Cuando el déficit aún no haya desaparecido y el paciente se encuentre en el periodo de “ventana terapéutica” para tratamientos invasivos, algunos hallazgos en el SPECT (94), o en el doppler o dúplex transcraneal (DTC) (95-97), pueden tener valor para predecir la reversibilidad del cuadro en la fase hiperaguda, pero serán probablemente las nuevas técnicas de RM las más útiles para este fin (98-100). En la estrategia diagnóstica de la etiología el paso siguiente a los estudios básicos ya citados, es la evaluación no invasiva de troncos supra-aórticos, por la frecuente asociación del AIT con estenosis de grandes vasos; el método de elección es la ultrasonografía mediante doppler continuo o dúplex, que compiten con ventaja en cuanto a sensibilidad, especificidad, disponibilidad y coste con la angio-RM y angio-TC (87). Aún dentro del mecanismo aterotrombótico, la angio-RM y la angio-TC permiten detectar estenosis extra o intracraneales significativas, y la ecocardiografía transesofágica (ETE) el estudio de la ateromatosis de cayado aórtico, pero la realización de estos estudios no debe ser rutinaria por las controversias que aun rodean el manejo específico de la ateromatosis en esas localizaciones. Para la detección de cardiopatías embolígenas se considera indicado el ecocardiograma, en ausencia de datos clínicos o electrocardiográficos de cardiopatía, en pacientes menores de 45 años, en los que no se encuentre otra causa y cuando los hallazgos puedan modificar el manejo (101); el estudio transesofágico es de elección cuando se trate de buscar trombos auriculares, vegetaciones o anomalías del tabique interauricular (102); para la detección de shunt derecha-izquierda es muy sensible el DTC con contraste aero-salino (103). Excepcionalmente se practicará estudio Holter para buscar arritmias paroxísticas. La RM es el método más sensible para confirmar la eventual naturaleza lacunar de un AIT; sin embargo, la RM en general sólo se es precisa en casos seleccionados, al igual que los estudios encaminados a diagnosticar causas “infrecuentes” (serologías, autoanticuerpos, estudio extendido de coagulación, determinaciones enzimáticas, angiografía o estudio de LCR) (104). La angiografía de TSA y carótidas resulta por ahora el estudio estándar para la toma de decisiones quirúrgicas o intervencionistas en el AIT aterotrombótico con estenosis ipsilateral carotídea grave (> 70 %). El diagrama adjunto (Figura 1) propone un camino secuencial para la realización de estudios complementarios en el AIT en función de sus características y de la sospecha clínica. Un aspecto que debe ser discutido es la conveniencia de estudiar a los pacientes que han sufrido un AIT mediante ingreso o en régimen ambulatorio (64, 105). Esta decisión estará guiada tanto por algunos aspectos clínicos (riesgo de recurrencias, de ictus, o de otros eventos vasculares en función de factores de riesgo, proximidad del AIT, repetición de éste), como por la disponibilidad de recursos para el estudio ambulatorio en un plazo de tiempo razonable. Los tests de reserva hemodinámica y la monitorización de HITS (“high intensity transitory signals”) mediante DTC, pueden ser de ayuda para evaluar el riesgo de nuevos eventos (106, 107), pero en general es difícil una valoración profunda clínica e instrumental en el área de urgencias que permita predecir un riesgo bajo de recurrencias neurológicas o cardiacas (108, 109) y obviar el ingreso; la eficiencia de unidades de diagnóstico rápido está siendo evaluada (110). Control de Factores de riesgo
La identificación y la posibilidad de actuar sobre los factores de riesgo constituyen un paso importante en la prevención secundaria en los pacientes que han sufrido un primer episodio de AIT.
Existen dos grupos de factores de riesgo: 1)No modificables: Edad, Sexo, Raza, grupos étnicos, y constitución Genética; y 2) Modificables, que son: Hipertensión Arterial, Enfermedad Cardiaca, Diabetes Mellitus, Hipercolesterolemia, Tabaco, Consumo excesivo de alcohol e Inactividad física (111). Existen muchos estudios prospectivos y ensayos clínicos que han demostrado la disminución de riesgo de ictus cuando se controlan la mayoría de estos factores pero pocos de éstos se han realizados en cohortes de pacientes con AIT. (112) Hipertensión Arterial La hipertensión (HT), tanto sistólica como diastólica, es el factor de riesgo independiente más importante y prevalente. El riesgo relativo de sufrir un ictus entre la población hipertensa es de 3,1 en los hombres y 2,9 en las mujeres (datos del estudio Framingham). También la hipertensión “ límite “ aumenta el riesgo de ictus en un 50%. Un análisis de 14 estudios con más de 37.000 sujetos hipertensos demostraron que una reducción de 6 mmHg en la presión diastólica producía una disminución del 42% de riesgo de ictus. La reducción de la HT sistólica aislada, tan frecuente en la población mayor, a cifras de 140mmHg o menos resultaba en una reducción del 42% de riesgo de ictus sin afectar la mortalidad global (113). Diabetes mellitus La diabetes es un factor de riesgo independiente bien establecido por numerosos estudios (114). El tratamiento agresivo tanto del tipo 1 o tipo 2 con el fin de obtener niveles normales de glucosa puede reducir la incidencia de complicaciones microvasculares como son las retinopatías, nefropatías, o las neuropatías, pero no se ha comprobado que disminuyan las complicaciones macrovasculares como el ictus. Algunos estudios han demostrado una mayor mortalidad debido a la enfermedad cerebrovascular en pacientes que tenían valores altos de glucemia por encima del 97.5 percentil comparado al percentil del 80% o menos (115). Se recomienda mantener una cifra de 126 mg/dl (6.99 mmol/L) o menos. Hábitos de vida En este apartado se incluye: tabaco, consumo excesivo de alcohol e inactividad física. Todos estos factores se han asociado a un aumento del riesgo del ictus. Actuando sobre ellos podemos reducir la incidencia de ictus y, seguramente, se consigue ésto actuando indirectamente sobre otros factores de riesgo como son la HTA, diabetes, hipercolesterolemia, y la enfermedad coronaria. El consumo de tabaco aumenta entre 1.5 a 2 el riesgo de padecer un ictus y el fumador que deja completamente de fumar, reduce dramáticamente el riesgo de tener un ictus. Después de cinco años de no fumar, un exfumador tiene el mismo riesgo de ictus que un individuo que nunca haya fumado. La inactividad física predispone a la HTA, facilita la elevación del LDL (disminuye la fracción HDL) y empeora la tolerancia de la glucosa. No hay estudios concretos sobre el ictus y la actividad física. Es recomendable hacer 30 a 60 minutos de actividad moderada como caminar, bicicleta u otra actividad aeróbica 3 ó 4 veces por semana (114). Hipercolesterolemia Todavía no existen estudios que demuestren que los fármacos que bajan el colesterol, también disminuyen el riesgo de ictus en la prevención secundaria en pacientes que han tenido un infarto cerebral o un ataque isquémico transitorio reciente. Todos los datos que apuntan una disminución del riesgo de tener un ictus o AIT derivan de investigaciones que se han hecho en prevención primaria y secundaria de la cardiopatía isquémica. En estos estudios el ictus fue un objetivo secundario o un resultado no específico de un análisis post-hoc. Los meta-análisis de los estudios que utilizaban las nuevas generaciones de estatinas, encontraron reducciones significativas en el riesgo de ictus (116). Los resultados de éstos son muy variables. En algunos hubo una reducción del 29% de incidencia del ictus y hasta un 22% de reducción de mortalidad en general. Dos grandes estudios, en donde el ictus era un objetivo secundario, utilizando la pravastatina en sujetos con cardiopatía isquémica y con niveles de colesterol normal o ligeramente elevado, demostró una reducción significativa en la incidencia del ictus. (117, 118). Otros estudios han demostrado el efecto protector de las estatinas específicamente sobre la regresión de la placa de ateroma. (119, 120). Actualmente se están realizando ensayos clínicos con estatinas en pacientes que han sufrido un AIT o un Ictus. Lo ideal sería mantener las siguientes cifras de niveles: LDL < 100 mg/dL (2.59mmol/L), HDL > 35 mg/dL (0.91mmol/L), colesterol total < 200 mg/dL (5.18mmol/L), triglicéridos < 200 MG/dL (2.26mmol/L). Una norma practica a seguir actualmente, hasta que tengamos resultados definitivos de los ensayos que están en marcha sobre estatinas e ictus, podría ser:Pacientes que se presentan con un AIT y que además tienen algún factor de riesgo cardiovascular y se encuentra un nivel de colesterol total de > 200mg/dL, se debe, primero hacer un estudio completo de su perfil lipídico (colesterol total, LDL, HDL, y triglicéridos), y luego considerar un tratamiento de dieta y también estatinas. Estos pacientes seguramente se beneficiarán del tratamiento con estatinas (112). Enfermedad cardiaca Está claro que muchas enfermedades cardiacas aumentan el riesgo de tener un AIT o ictus. Entre ellas está la enfermedad coronaria, la insuficiencia cardiaca congestiva, valvulopatías y, sobre todo y especialmente, la fibrilación auricular no valvular. Esta última es la más importante y las mas frecuente sobre todo en el adulto de edad avanzada. Se debe de tratar esta condición con agresividad fundamentalmente con anticoagulantes. Otros factores de riesgo Terapia estrogénica Varios estudios han demostrado que la toma de anticonceptivos orales aumenta 5 veces el riesgo de tener un ictus sobre todo los que en su formulación incluyen una dosis elevada de estrógenos y en mujeres de más de 35 años de edad y sobre todo si son migrañosas, fumadoras o asocian algún otro factor de riesgo vascular. En estas mujeres no se debe de aconsejar su uso. (121). Por otra parte, no hay actualmente datos para asegurar si la terapia hormonal sustitutiva es o no beneficiosa, ni siquiera si es un factor de riesgo para el ictus. Algunos estudios han demostrado una disminución en la incidencia de ictus y su mortalidad. (122). Factores de riesgo en estudio Actualmente sé están estudiando otros factores de riesgo como son: La elevación de la homocisteina en sangre, Influencia de las fracciones de las lipoproteínas, Estados de hipercoagulabilidad (anticuerpos antifosfolípidos, factor V, proteína C, y deficiencias de la proteína S). Recomendaciones 1) El AIT requiere una valoración rápida que exige hospitalización para realizar las exploraciones complementarias básicas que permitan diagnosticar la etiología y evaluar el riesgo de recurrencia para indicar un tratamiento específico. 2) Los pacientes con AIT deben ser evaluados por un neurólogo. 3) La HT se debe de tratar para mantener una presión sistólica por debajo de 140mmHg y una presión diastólica por debajo de 90mmHg. Para diabéticos la presión arterial debe de estar por <130 br="" mmhg.=""> 4) Dejar de fumar completamente. 5) Control y tratamiento adecuado de las enfermedades cardiacas (cardiopartía isquémica, insuficiencia cardiaca, arritmias y valvulopatías) 6) Evitar el consumo excesivo de alcohol. Se permite 1 ó 2 bebidas al día. 7) Tratamiento y vigilancia del perfil lipídico. Inicialmente con medidas higiénico-dietéticas: dieta hipolipemiante y una actividad física apropiada. Si después de realizar esto sigue el nivel de LDL > 130 mg/dL, se debe de utilizar estatinas. El objetivo es mantener un nivel de LDL de < 100 mg/dL. 8) El nivel de glucosa en ayunas no debe de exceder 126mg/dL. Se utilizará dieta, antidiabéticos orales o insulina. 9) Se aconseja realizar actividad física, 30 a 60 minutos, de 3 ó 4 veces a la semana 10) No se deben utilizar anticonceptivos orales con alta dosis de estrógenos, en todo caso los tengan baja dosis de estrógenos y evitar su uso en mujeres de más de 35 años y que sean migrañosas, fumadoras o que tengan algún factor de riesgo cardiovascular. No hay datos para recomendar la interrupción de la terapia substitutiva con estrógenos en la post-menopausia Tratamiento antitrombótico El tratamiento médico de los ataques isquémicos transitorios se basa en la terapia antitrombótica. Existen 2 tipos de fármacos: Antiagregantes Plaquetarios y los Anticoagulantes. De los antiagregantes tenemos, hoy en día, 5 fármacos distintos: aspirina, triflusal, la combinación de aspirina y dipiridamol, ticlopidina y clopidogrel. Los anticoagulantes son la heparina sódica por vía endovenosa y los Dicumarínicos por vía oral, que pueden ser el acenocumarol o la warfarina, siendo más frecuente el acenocumarol en nuestro medio. Todos estos fármacos han sido objeto de estudios en numerosos ensayos clínicos y han demostrado su eficacia en la prevención secundaria del ictus en pacientes que han tenido un primer episodio de ataque isquémico transitorio o un infarto cerebral. La decisión de cual utilizar depende de la interpretación de los ensayos que han utilizado ese agente concreto. De todas formas, el más utilizado sigue siendo la aspirina, seguramente por razones económicas. Otro criterio que se utiliza para la selección del fármaco es la etiopatogenia del ataque isquémico transitorio, como veremos más adelante. Antes de concretar las indicaciones específicas, es útil el conocer las características de cada uno y algunos puntos controvertidos. |
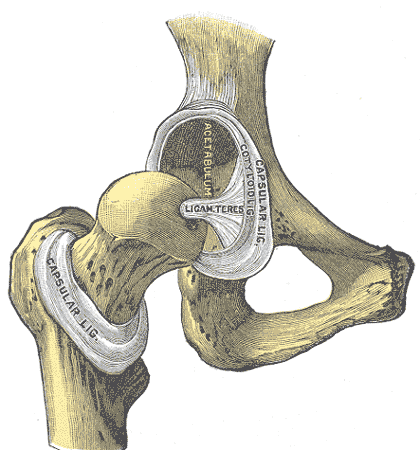
acetábulo (acetabulum, del latín acetum, "vinagre", y abulum, "pequeño receptáculo", "pequeña copa") es la porción articular cóncava de la superficie de la pelvis, formada por el ilion, el isquion y el pubis, a la cual se articula la cabeza del fémur, con lo que se forma la articulación de la cadera.
El isquion constituye las 2/5 partes de esta estructura, y forma el límite inferior y lateral. El ilion representa el límite superior, y proporciona algo menos de 2/5 partes. El resto está formado por el pubis en la línea media.
El acetábulo está delimitado por un prominente margen asimétrico en la parte superior, grueso y fuerte, que sirve para conectar el ligamento glenoideo que estrecha el orificio y ahonda la superficie para formar la articulación de la cadera. En la parte inferior del acetábulo se encuentra la muesca acetabular, la cual continúa formando una depresión circular, la fosa acetabular, al fondo de la cavidad. El resto del acetábulo está constituido por una superficie curva en forma de luna creciente donde la articulación se une a la cabeza femoral. Su equivalente en la faja pectoral es lacavidad glenoidea.


No hay comentarios:
Publicar un comentario